En Centro Oftalmológico Carballiño hemos seleccionado cuidadosamente a nuestro personal, con el propósito de atender ágilmente las diferentes necesidades de los pacientes. Hacemos uso de tecnología puntera para ofrecer un servicio de oftalmología que supere todas sus expectativas, así como un diagnóstico claro y óptimos resultados a quienes sufren de problemas o deficiencias en sus ojos.
Gracias a la fidelidad y confianza que han depositado cientos de personas en nosotros, nos hemos convertido en un centro líder en proporcionar efectivos y garantizados tratamientos para enfermedades oculares.
A continuación, un folleto informativo sobre degeneración macular (DMA)
Las enfermedades de mácula son responsables de más del 50% de las pérdidas de visión que se producen en personas que pertenecen al mundo desarrollado. Como causa más frecuente se encuentra la diabetes, y en segundo lugar la degeneración macular asociada a la edad (DMA), que generalmente afecta a personas mayores de 50 años de edad. Cuando esta patología se detecta pronto, es susceptible de ser tratada con láser y así impedir la progresión de la enfermedad y el deterioro visual que produce.
Desgraciadamente, la mayor parte de los pacientes llegan demasiado tarde al diagnóstico no siendo ya candidatos para el tratamiento láser, pero aún así, es importante que mantengan una estrecha relación con nuestros oftalmólogos, quienes les encaminarán a una toma de decisiones apropiada para conseguir una mejor calidad de vida.
Le invitamos a que eche un vistazo a la siguiente lista que seguro será de su completo interés, pues, podrá saber cuáles son los principales síntomas y tratamientos para enfermedades oculares.
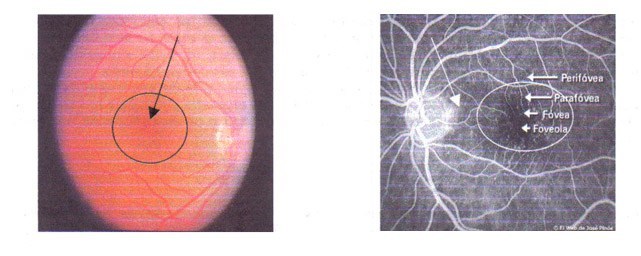
Se denomina así a una pequeña área de la retina central, encargada de recibir las imágenes del exterior, las cuales se proyectan sobre ella a manera de pantalla de cine. Es la capa del ojo encargada de la máxima percepción visual en sentido estricto de la palabra. Es el punto que usamos para enfocar los objetos de nuestro interés en cada momento, para verlos con exquisito detalle. Es por lo tanto, la encargada de acciones como el de la lectura y la percepción de los colores, en definitiva, de la mejor percepción visual en situación de buena iluminación.
La causa última por la que se produce esta enfermedad, radica en un fallo crónico de aporte de circulación y por lo tanto de oxígeno a la retina, por parte de la capa de vasos encargada de su aporte nutritivo que se denomina coroides, produciéndose a su vez, también un fallo crónico en la limpieza de los materiales de desecho producidos por la retina en su metabolismo normal.
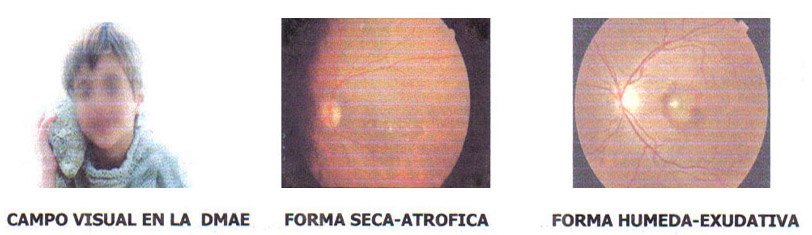
Pueden ocurrir dos cosas que explican las formas clínicas de la DMAE, por un lado, puede suceder una degeneración y atrofia de la retina a consecuencia del déficit de nutrientes para su normal funcionamiento, lo que produciría la forma clínica más frecuente y de mejor pronóstico visual denominada forma atrófica o seca o por el contrario, se produzca el crecimiento de vasos anómalos en la coroides para compensar la falta de aporte nutricio a la retina, destruyendo en su crecimiento a las zonas de retina adyacentes, que producirá la forma clínica menos frecuente pero de peor pronóstico visual que se denomina forma húmeda o exudativa.
Dado que en esta enfermedad, se produce un daño selectivo de la retina en la mácula (zona central de la retina), la consecuencia es un déficit de visión que solo afecta al campo visual central, conservándose la visión periférica que permitirá que el paciente mantenga una buena relación con su entorno.
La forma de evolucionar es muy distinto para ambas formas clínicas. Así, la forma seca evoluciona muy lentamente por lo que el paciente va compensando sus cambios visuales a lo largo de su vida, mientras que la forma húmeda, progresa muy rápidamente, produciendo una mayor destrucción de tejido y un mayor deterioro de la visión, de ahí la importancia de un diagnóstico precoz que permitirá a su vez un tratamiento prematuro, dado que es la forma clínica de DMAE susceptible de tratamiento con láser.
Esta es una enfermedad ocular que como único síntoma produce pérdida de visión. No produce dolor ni ningún tipo de molestia ocular, como picor, lagrimeo, etc. Es una enfermedad que suele afectar a ambos ojos (bilateral) aunque no siempre de forma simétrica. Además, ambos ojos pueden afectarse en momentos distintos de la vida del paciente.
Debe interpretar como síntomas sospechosos de padecer esta enfermedad, si la parte central de su visión está borrosa pudiendo ver los bordes de una cara pero no las facciones centrales, por ejemplo. Además:
Si usted sospecha que puede padecer este cuadro y sobre todo si los síntomas han aparecido recientemente debe consultar con algunos de nuestros oftalmólogos con rapidez. Así también, si usted ha sido diagnosticado previamente de una DMAE seca y de forma exudativa-húmeda.
La exploración específica que confirmará el diagnóstico es una angiografía intravenosa con contraste (colorante), que permitirá explorar la integridad de la microcirculación retiniana y detectar la existencia o no de vasos anómalos en sus retinas, por lo que se determinará la necesidad o no de la realización de terapia fotodinámica con láser.
Desgraciadamente solo en un 10% de las formas húmedas de DMAE se puede aplicar tratamiento con láser (terapia fotodinámica), cuyo objetivo radica en detener la pérdida de visión progresiva que produce la enfermedad. El objetivo del láser es destruir los vasos anómalos que se han desarrollado y que son el origen de la enfermedad, para que de esta manera, se reduzca y acote la extensión de retina macular lesionada. Se trata de un tratamiento ambulatorio (no requiere ingreso) y prácticamente indoloro.
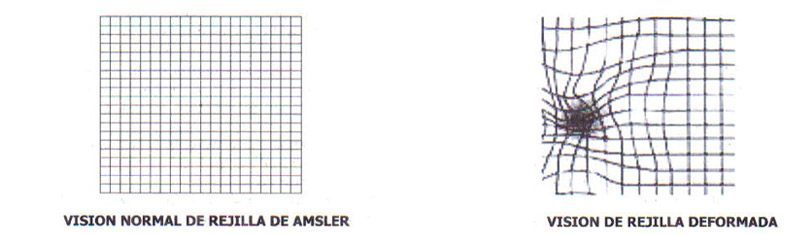
En cuanto a la DMAE seca, no existe un tratamiento específico, salvo el tratamiento suplementario dietético a base de oligoelementos, antioxidantes, luteína, etc., que le prescribirá nuestro oftalmólogo y la realización domiciliaria de un test diagnóstico precoz que detectará las primeras alteraciones visuales propias del desarrollo de una forma clínica húmeda o exudativa, que es la rejilla de Amsler, que debe realizarse con cada ojo por separado.
El glaucoma crónico es una pérdida progresiva de las fibras nerviosas de la retina, provocada principalmente por una elevación de la presión intraocular. Esta pérdida nerviosa se traduce en un lento deterioro, progresivo e indoloro desgaste de la visión que inicialmente se localiza en áreas periféricas del campo visual, lo que vulgarmente miramos “de reojo”.
Solo llega a producirse afectación de la visión central en los estados más avanzados de la enfermedad, cuando el daño que se ha producido es irrecuperable.
Para evitar las graves consecuencias de esta patología, que ocupa el tercer lugar como causa de ceguera en la población occidental, deberíamos detectarla en sus inicios para instaurar el tratamiento adecuado y detener o enlentecer el proceso, a fin de mantener la visión del paciente durante toda su vida.
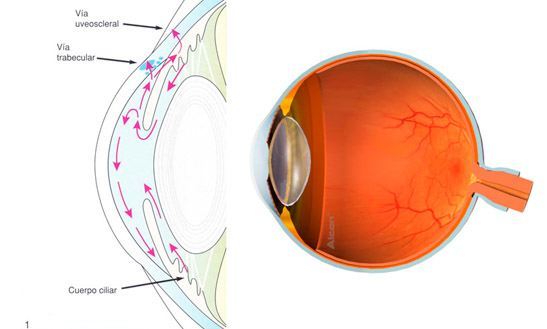
El globo ocular, morfológicamente, es una pelota hueca, que mantiene su consistencia gracias a la existencia de un fluído transparente en su interior, denominado humor acuoso.
La función del humor acuoso es aportar nutrientes y recoger desechos metabólicos de las estructuras anteriores del ojo (córnea y cristalino). Es producido de forma constante a lo largo del día, a nivel de una estructura localizada detrás del iris (lo que da color al ojo) llamada cuerpo ciliar y a su vez, es eliminado de forma continua a través de un espacio ocular denominado malla trabecular, que funciona a modo de red de filtración o desagüe para el ojo.
Por causas, aún no del todo esclarecidas, dicha malla trabecular en determinados pacientes, puede sufrir un menoscabo en su función de filtro, produciéndose un mayor obstáculo al drenaje del humor acuoso. Si a esta disminución de la cantidad de fluido que es drenada al exterior del ojo, asociamos que se mantiene la misma producción de humor acuoso al día, el resultado es un aumento del líquido intraocular y por tanto un aumento de la presión dentro del ojo.
Inicialmente, lo primero que se produce, es una hipertensión ocular, que puede o no desencadenar la lesión de fibras nerviosas a nivel del nervio óptico, hablándose entonces del desarrollo de glaucoma, una vez que se constata el daño anatómico de estructuras oculares debidas a dicha hipertensión ocular.
El aumento de la presión actúa directo sobre el nervio óptico. Clásicamente se consideran, que hasta 20-21 mmHg, las cifras de la presión ocular son “estadísticamente” normales.
Sin embargo, actualmente se reconoce que, solo con la medición de la presión ocular como única exploración, pueden pasar inadvertidos un número considerable de glaucomas, cuya presión se sitúa por debajo de estos 21 mmHg.
Es por ello, por lo que el diagnóstico de esta enfermedad debe estar basado sobre tres pilares básicos, el primero, la medición de la presión ocular o tonometría, el segundo es el estudio anatómico del nervio óptico sobre el que se puede calcular el porcentaje de pérdida de fibras nerviosas secundarias a la hipertensión ocular, y en tercer lugar, la campimetría o campo visual, que permite estudiar la topografía y gravedad de dicha pérdida, permitiendo obtener un documento de gran valor en el seguimiento y evolución de esta enfermedad.

El glaucoma puede presentarse a cualquier edad, si bien es más frecuente a partir de los 40 años. Su condición hereditaria, obliga a un rastreo entre familiares del paciente ya diagnosticado de glaucoma.
La diabetes, los tratamientos prolongados con corticoides orales o por instilación de gotas oculares y la miopía moderada-alta, son circunstancias relacionadas con el desarrollo de hipertensión ocular y glaucoma.
En el tratamiento del glaucoma, se disponen de tres armas terapéuticas fundamentales. El tratamiento inicial y más conservador, consiste en la instilación diaria y de por vida de colirios hipotensores, cuya acción fundamental es la de disminuir la producción de humor acuoso en el cuerpo ciliar o la de estimular el drenaje del humor acuoso a nivel de la malla trabecular.
El segundo pilar terapéutico es la trabeculoplastia con láser Argón, en la que se realizan pequeñas quemaduras a nivel de la malla trabecular para reabrir espacios de filtración y aumentar la salida del humor acuoso.
Finalmente, para pacientes que no responden adecuadamente a los tratamientos anteriores, se reserva la cirugía filtrante, en la que se construye una nueva salida para el humor acuoso hacia el exterior del ojo.
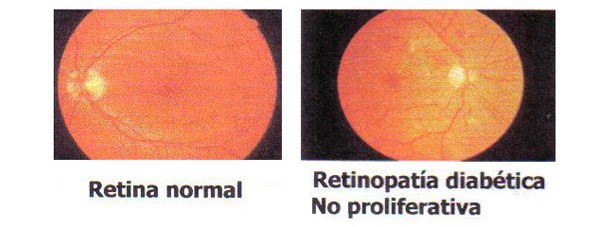
La diabetes es una enfermedad crónica que puede producir complicaciones oculares, con deterioro de la visión e incluso ceguera, de hecho, es la causa más frecuente de ceguera en nuestro medio (25% de los ciegos en España, lo son a causa de la diabetes).
Aproximadamente, entre un 40 a un 50% de las personas diabéticas padecen la manifestación ocular de la diabetes, la retinopatía más grave (retinopatía diabética proliferativa).
La detección precoz de estas complicaciones y su adecuado tratamiento previenen la ceguera, por lo que es fundamental que el paciente diabético mantenga un buen control metabólico de su enfermedad, y que nos visite con periodicidad.
La retina no se afecta por igual en todas las personas diabéticas. Esto depende de varios factores. Entre ellos cabe destacar:
Hay dos formas importantes de afectación de la retina, entre ellas:
La retinopatía diabética no proliferativa: es la forma más simple, la más leve y la más frecuente entre la población diabética. Consiste en la aparición de hemorragias y acúmulos de líquidos en la retina, que es la capa noble del ojo en la que se recogen las imágenes, que luego son transmitidas al cerebro, a través del nervio óptico, de ahí la posible aparición de visión borrosa, como síntoma inicial del proceso.
La mayor parte de los pacientes con este tipo de retinopatía, no evolucionan nunca a la fase más grave, no obstante, aunque de pronóstico favorable, con el adecuado tratamiento, debe ser considerada como un signo de alarma, ya que puede progresar a las formas más severas y comprometer seriamente la visión.
La retinopatía diabética proliferativa: es la forma más grave y avanzada. Se caracteriza por la formación de vasos nuevos en la retina de gran fragilidad, que condicionan la aparición de hemorragias intraoculares, desprendimientos de retina y aumento de la tensión ocular (glaucoma), que pueden ocasionar pérdida brusca de la visión e incluso ceguera.
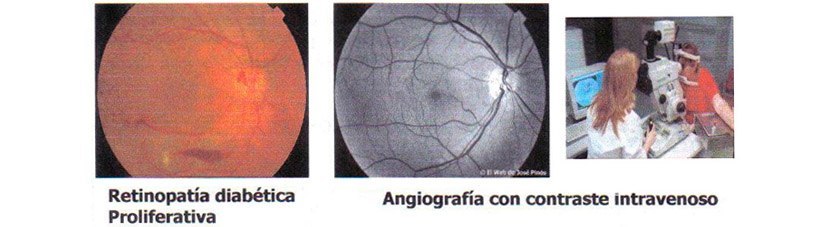
En las etapas iniciales de la retinopatía no suelen existir síntomas, por lo que serán las revisiones anuales al oftalmólogo las que determinarán la actitud a adoptar, ya sea una actitud conservadora de exploración anual de sus fondos de ojos o la indicación de realizar una angiografía con contraste intravenoso, para determinar el estado real circulatorio de sus retinas y de esta manera, determinar si es o no conveniente el tratamiento de fotocoagulación con láser.
Como regla general, todo paciente diabético, deberá hacerse revisar de alguno de nuestros oftalmólogos en los siguientes casos:
En estados iniciales y medios, en los que se determina la necesidad de tratamiento específico, el primer paso terapéutico, es la fotocoagulación con láser, que consiste en aplicar impactos de láser a zonas enfermas de la retina. Consigue detener la evolución de la enfermedad en un 70% de los casos. Se trata de un tratamiento ambulatorio e indoloro.n estados avanzados, cuando el anterior tratamiento no es eficaz, o no se ha llegado a tiempo como para prevenir complicaciones severas, se recurre a la cirugía. El pronóstico visual en estos casos, es generalmente peor, pero consigue frenar la evolución hacia la ceguera total.
Aspectos fundamentales
Teclado - pantalla
Mobiliario
Iluminación
Emplazamiento de puesto de trabajo
Organización de trabajo
El trabajo se debe organizar de forma que los períodos de trabajo continuo con pantalla sean lo menos prolongados posibles, por lo que es necesario realizar pausas de trabajo, que serán tanto más eficaces, cuantos más frecuentes sean, de menor duración y si se hacen antes de la aparición de fatiga visual. Se aconseja, 5 minutos por cada 45 minutos de trabajo continuo con pantalla.
En todos los casos es aconsejable el uso de lágrimas artificiales durante estos períodos de descanso, pero muy especialmente en portadores de lentes de contacto.
Cookies utilizadasObligatorias
Estas cookies son necesarias para el funcionamiento del sitio web y no pueden ser desactivadas en nuestros sistemas. En general, sólo se establecen en respuesta a acciones realizadas por usted que equivalen a una solicitud de servicios, como establecer sus preferencias de privacidad, iniciar sesión o rellenar formularios.
Cookies utilizadas Obligatorias